新須磨NEWS
2022年夏号
PDF ダウンロード糖尿病と合併症の治療特集

糖尿病と合併症の治療特集1
糖尿病について
糖尿病はさまざまな合併症を引き起こす病気
各部門との連携を強めて予防や治療に対応しています
糖尿病はほとんど自覚症状が無く
確実に進展していく病気
糖尿病には「1型糖尿病」と「2型糖尿病」があり、「1型糖尿病」はすい臓がインスリンをほとんど、またはまったく作ることができないため、インスリン注射が必要になります。1型は小学生や若い方に多く発症が見られますが、患者さんの数は次に説明する「2型糖尿病」の患者さんの10分の1くらいだと言われています。「2型糖尿病」は、遺伝的な背景に加えて運動不足や肥満などの生活習慣の乱れから発症する方が多く、糖尿病の多くはこの「2型糖尿病」の患者さんになります。
糖尿病は血中のブドウ糖の濃度が上昇する状態で、糖尿病を悪い高血糖の状態で放置していると、網膜症、腎症、神経障害といった糖尿病に特徴的な三大合併症のほか、心筋梗塞、脳梗塞、下肢動脈閉塞など太い血管の障害も合併してきます。これらの合併症によって、視力の低下(ひどい場合は失明)や腎不全からの人工透析導入など、日々の生活習慣が著しく制限されるようになります。しかし糖尿病を発症してから10年くらいは自覚症状があまり表れないため、患者さん自身が気付かない間に合併症が進行してしまいます。また神経障害によって痛みを感じにくくなってしまうため、釘や画鋲などが足の裏に刺さっても感じにくくなり、足潰瘍や足壊疽といった病気を引き起こしてしまい、症状によっては足を切断しなければならない場合もあります。
各部門の専門家が集まり、
包括的な治療と啓発活動を実施
しかしこれらの合併症は糖尿病になると必ず起こるわけではありません。合併症の発症と進展を防止するには、正常な人の血糖値にできるだけ近い血糖のコントロールが有効な治療法だといえます。そのためには糖尿病を早期に発見し、なるべく早くから治療を開始することが大切です。糖尿病治療の基本は「食事療法」「運動療法」そして「薬物療法」になります。
当院では新須磨病院糖尿病センターを開設しており、治療法の基本である「食事療法」や「運動療法」などを始めるために、生活習慣の包括的な指導を始めます。外来では栄養課と看護部による栄養指導や生活習慣全体の指導が主になりますが、教育入院になると栄養部門のみならず、看護部門、薬剤部、リハビリテーション部、視覚訓練部、臨床検査部門が糖尿病教育に積極的に関わり、合併症進展予防も含めた包括的な糖尿病指導を行います。適切な指導が行えるよう院内に「糖尿病教育委員会」を発足しており、月に1回ミーティングを開催。さまざまな職種のメンバーが糖尿病に関する共通の認識を持てる機会を作っています。
他にも糖尿病の啓発活動の一環として、糖尿病教室を開催しています(※コロナ禍のため現在は休止中)。月に1回、半年を1クールとしたプログラムで、薬剤師の方を呼んで薬の飲み方を教えたり、看護師から日常生活で注意すべきことを伝えたりするなど、患者さんに知って欲しい情報を提供しています。毎回40人ほどの参加があり、3分の2程度が糖尿病の患者さんで、残りの3分の1はご家族や近隣住民の方になります。また東京から通ってくれる方もいらっしゃいます。
健康診断や病院で「糖尿病」だと言われても、初期では具体的な症状が表れないため、つい仕事やプライベートを優先してしまい、気付けば合併症が進行してしまい、取り返しのつかない状態になってしまう方が多いです。また休日の土日に診察へ来ても主治医がいない場合が多く、ご自身の具体的な問題点が分からなかったりします。そのような患者さんを少しでも減らすためにこのような活動を行っています。
糖尿病透析予防チームによる
県下トップクラスの介入数
治療面で言えば血糖を連続的にモニターできるCGMシステムという出血を伴わない検査を積極的に取り入れ、より厳密な血糖管理を目指しています。また、薬物療法ではすべての経口剤のみならず、使用可能なすべての注射製剤も揃えて、ベストな血糖管理を目指しています。また、2012年度の診療報酬改定で「糖尿病透析予防指導管理料」が設置されたことがきっかけで、糖尿病患者さんの腎症進展予防にさらに力を入れるようになりました。4月の改定を受け、5月には始動するというスピーディーな対応が出来たのも「糖尿病教育委員会」による各部署との横断的な繋がりがあったからだと思います。さらに糖尿病専門医、糖尿病療養指導士の資格をもつ看護師と管理栄養士、臨床検査技師で構成した「糖尿病透析予防指導チーム」を発足。介入方法としては、まず臨床検査技師によって尿中アルブミン値が30mg/gCrを超える患者さんをスクリーニングし、電子カルテにチェックをつけます。その中から医師が必要と判断し、患者さんが介入に前向きな場合に透析予防指導を行います。
透析予防指導は採血後から診察までの待ち時間を利用して行うことが多いです。一人ひとり生活背景が異なるため最初にカルテを確認し、血糖コントロールや糖尿病性腎症に伴う腎性貧血や腎不全に伴う血中カリウム濃度上昇などがないかを調べます。その後、対面で食習慣や喫煙、運動、血圧測定習慣などの日常生活パターンを伺い、そのなかで腎症進展にとって好ましくない習慣や癖、意識のズレを見つけます。例えば高齢であるにもかかわらず低糖質ダイエットをされていたりする場合には、それを是正するためのアドバイスを行います。当院では、2021年11月30日時点で427人に透析予防指導の介入を行いました。これは県下でもトップクラスの介入数であり、ここに中規模病院ならではの良さがあるとともに、地域の身近な医療機関として果たすべき役割の重要性を感じています。
糖尿病の三大合併症

「自分は大丈夫」だと思わず
常に健康的な生活を
糖尿病は誰にでも起こりうる病気です。常に健康的な生活を心掛けていただくことが予防につながるのではないでしょうか。例えば全身の骨格や内臓機能が出来上がる20歳頃の体重に近づけることを目標に、運動や食事に気を付けていただければ良いと思います。糖尿病の患者さんに関しては、年齢に応じた食事制限や運動を心掛け、ヘモグロビンA1cが7%を切るように生活していただきたいです。
糖尿病は完治できる病気ではないですが、合併症の進展を止めたり遅らせることは可能です。そのためにも糖尿病に対する正しい知識を身に付け、糖尿病の疑いがある方は早期の受診をおすすめします。


糖尿病と合併症の治療特集2
糖尿病性網膜症とは
糖尿病を発症した際は自覚症状が無くても、
内科とセットで眼科の定期的な受診を

糖尿病の影響によって
眼の血管に障害を引き起こす
「糖尿病網膜症」とは糖尿病により、網膜の細小血管の障害が原因で網膜症が起こる病気です。糖尿病になると細い血管に障害が起きます。特に眼は細い血管が多いため、長期間糖尿病を患っておられると眼の血管に障害が出てきます。最初は血管の炎症が起こったり小さなこぶが出来る程度なのですが、そこから進行していくと血液中の成分が網膜に染み出してしまい、網膜がむくんでしまいます。次第に網膜の血流が悪くなり網膜が虚血の状態になると、血流を増やすために本来眼の中には生えないはずの新生血管や増殖膜が張られます。新生血管は血管壁がもろく簡単に血液が漏れ出してしまうため、眼の中の出血や網膜剥離を引き起こす原因となります。
また糖尿病網膜症の初期は自覚症状の出ない方が大半です。網膜の中に細かな出血が出てきたり、血管のこぶが出てきたりするのですが、その時点では症状は何もないため、ご本人で気付くことはできません。かなり進行していって初めて視力が落ちるなどの症状が出ます。例外的に、眼の真ん中の黄斑部がむくむ黄斑浮腫は初期の方でもなることがあります。この場合は一気に視力が落ちてしまいます。自覚症状が出るまで網膜症が進んでしまうと、そこから治療を始めても視機能を回復させるのが難しい場合があります。
自覚症状が無くても、
確実に糖尿病網膜症は進行します
当院では眼底検査で網膜の病変を確認し、必要に応じて網膜を撮影するOCT(光干渉断層計)を使い、黄斑部の浮腫が無いかどうかを検査したり、眼底の撮影を行って、前回の所見と比較しながら網膜症の進行を確認します。ある程度進行している患者さんには蛍光眼底造影検査で血流が悪くなっているかを確認します。また進行予防としてレーザー治療を行う場合もあります。
糖尿病を長く患っている患者さんや血糖コントロールが悪い患者さんは糖尿病網膜症のリスクが高くなります。糖尿病網膜症のレーザー治療の場合、自覚症状が出ていない患者さんに対して治療の必要性を伝えなければならないことがあります。治療の効果に関しても実感しづらい部分がありますが、それでも長期的に考えると必要な治療であるため、事前の説明をしっかり行うことを大切にしています。
治療のタイミングを逃さないために、定期的な眼科受診が必須なのですが、自覚症状が無いため、中断してしまう方も多々おられます。糖尿病で外来通院される患者さんは、内科の先生から「眼科にも行かないとだめですよ」と言われて「眼は何も悪くないのになぜ行かないとだめなんだろう」と言いながら来院される方がほとんど。 自覚症状が表れ眼科を受診した時には、すでにかなり糖尿病網膜症が進行してしまっている場合もありますので、症状が無くても定期的な眼科受診をしてもらうことが大切です。

糖尿病と合併症の治療特集3
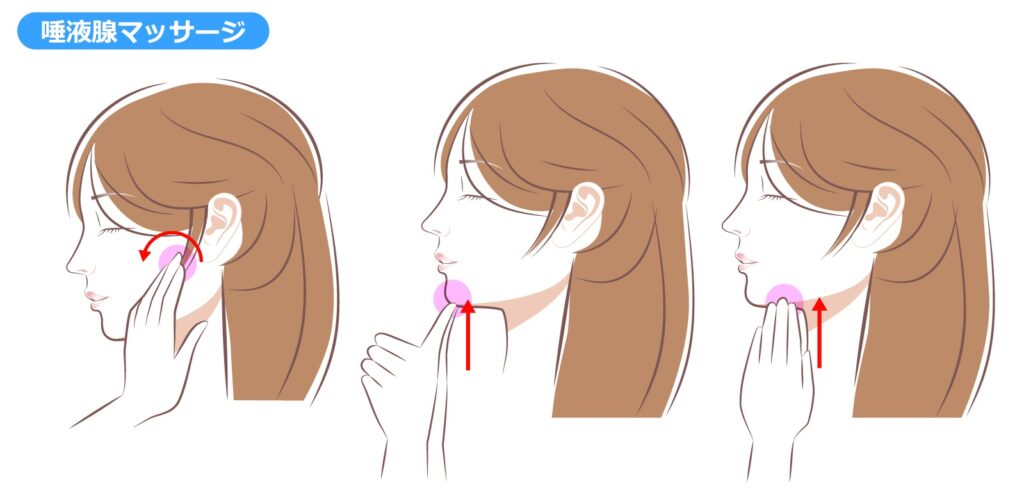
フットケア ~糖尿病性足壊疽の予防と早期発見~
足を観察し清潔にすることで、
足病変の予防と早期発見につながります

糖尿病は足病変にも影響
足に関心を持つことが大切です
「フットケア」は、糖尿病や高血糖が原因で起こる足病変の早期発見と足壊疽や下肢切断を予防するためのケアです。糖尿病になると神経障害によって痛みが感じにくくなり、また、視力障害もあることから、靴擦れや、やけどになっても気付かず、そのまま症状が深刻になり、細菌感染や重度の血流障害を引き起こしてしまう可能性があります。
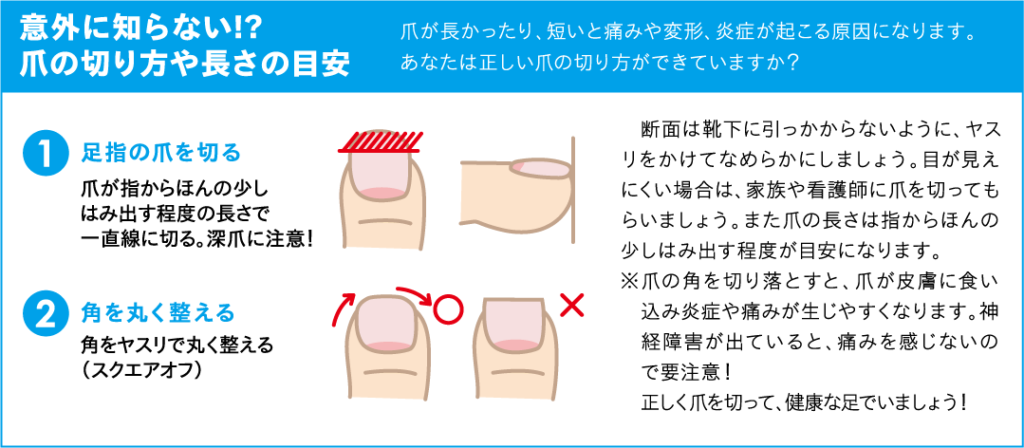
当院のフットケア外来(予約制)では、足の観察や足動脈の触知、神経簡易検査などを看護師が行い、足の状態と指導内容を主治医に報告し、診療の一助としています。また、必要時には主治医から他科への連携により異常の早期発見に努めています。患者さんには足を清潔に保つ方法や爪の切り方、靴や靴下の選び方などを指導し、自分で足観察を行うことで、自分で足病変を見つけることができ、異常があれば皮膚科や形成外科にいち早く受診できるようになります。他にも足の変形予防や循環促進のために、足運動を指導し、外用薬が処方されていれば、ぬり方の指導などを行っています。
患者さんとの距離が近く、また足を見たり触れる機会が多いため、患者さんが話しやすい雰囲気になるよう心掛けています。足病変の原因となる、巻き爪、たこ、うおの目、水虫の有無、循環障害、高血糖などがあれば、さらにリスクが高いと判断し、次回の介入間隔を短くするなど計画し、次回のフットケアにつなげ、患者さんが継続できるように日々考えています。
糖尿病と合併症の治療特集4
糖尿病と食事

食事のメニューはもちろん
配膳時間にも気を配っています
当院の糖尿病食は、糖質エネルギー比を55%未満に設定し、血糖上昇に配慮した食事となっています。また、血糖値を上昇させやすい食材、例えばデザートの缶詰くだものを、糖尿病患者さんにはフレッシュフルーツに置き換えるなどの対応を取っています。このような食事の内容はもちろんですが、糖尿病患者さんの中には、食後の血糖値の上昇を抑えるためにインスリン注射や内服薬を食事の直前にされる方が多くいらっしゃいます。そのため食事の提供が遅れてしまうと低血糖につながることも考えられますので、食事内容と同様に提供時間についても厨房スタッフと協力しながら、遅れることがないよう安全に配膳しています。
あらゆる患者さんに対応するため
病院食は細かく分類しています
高齢者や認知症患者で糖尿病に罹患している方もおられ、咀嚼や嚥下のレベルもさまざまです。糖尿病食の形態も一般的な食事の「常菜」から繊維質・揚げ物・刺激物を控えた食事の「軟菜」を基本に、咀嚼や咀嚼能力が低下した方には「きざみ菜」「ソフト食」「ペースト食」など、患者さんの状態に合わせて提供しています。
ISHINAMI KAEDE
石並 楓
栄養課 管理栄養士
部署紹介
栄養課
栄養は全ての治療の基盤となると考え、
適切な栄養管理に務めています

栄養課の仕事は大きく分けると「給食部門」と「臨床部門」の2つになります。「給食部門」では、『入院中の食事は治療の一環である』と考え、病状に適した食事の提供を行い、摂取していただくことで疾病の早期治癒に貢献することを目指しています。「臨床部門」では、入院患者お一人おひとりの栄養状態を判定し、栄養管理計画を作成し栄養管理を行っています。また、栄養相談では個々のライフスタイルに合わせたオーダーメイドの食事指導を行うことを心がけ、疾病の重症化予防や食生活改善の普及を行っています。
病院の食事は「お腹がいっぱいになれば良い」というものではありません。栄養に関連した身体・代謝機能の低下の回避の観点から、健康の保持・増進・生活習慣病の発症予防及び重症化予防に加え、ご高齢者の低栄養予防を考えた「日本人の食事摂取基準」を参考に、各治療ガイドライン等の栄養管理指針を取り入れ、当院に合った院内規約(食事療養基準)を作成し栄養管理にあたっています。
TAKEMOTO MASAYO
竹本 昌代
栄養課 課長


























.jpg)